Miokardo infarktas
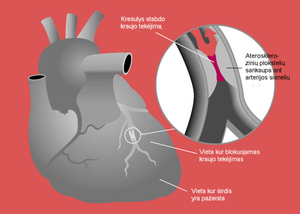
Miokardo infarktas (lot. infarctus myocardii), dar žinomas ir kaip širdies smūgis – staigi širdies raumens (miokardo) tam tikro ploto žūtis (nekrozė) arba jo negrįžtamas pakenkimas.
Ligos patologinė anatomija ir fiziologija[redaguoti | redaguoti vikitekstą]
Miokardo infarktas įvyksta, kai širdies raumenyje staiga ima trūkti deguonies, nes vainikinių arterijų (koronarų) šakoje sumažėja arba nutrūksta kraujo tėkmė. Taip atsitinka, kai vainikinę širdies arteriją susiaurina susikaupusios aterosklerozinės plokštelės, užspaudžia spazmas arba užkemša trombas, rečiau embolas. Todėl stipriai sumažėja ar visai nutrūksta tam tikrų miokardo dalių (tai priklauso nuo to, kokia ir kokio stambumo širdies arterija užkemšama) aprūpinimas krauju.
Neatsistačius kraujotakai po 20–40 min. prasideda svarbūs biocheminiai pokyčiai širdies raumens ląstelėse, kurios po 6–8 valandų būna padidėjusios, nelygios, tarp jų susidaro plyšiai, branduoliai išsitempia, ilgėja, juose atsiranda sąsmaukėlė, jie pakinta ir galiausiai suyra. Širdies raumens ląstelės (kardiomiocitai) būna labai susitraukusios arba, priešingai, atsipalaidavusios, vėliau jose pradeda irti susitraukiantys dariniai miofibrilės, kol ląstelės žūva.

Apimančių ištisus didesnius ar mažesnius miokardo plotelius miokardo pažeidimo požymių atsiranda maždaug po 6 valandų. Šie makroskopiniai pakitimai jau rodo tos miokardo dalies sunykimą. Šioje stadijoje infarkto apimtas miokardo plotas būna blyškus, truputį paburkęs, o vėliau, maždaug po 18–36 val., susidaro raudona miokardo infarkto zona. Šios zonos vietoje 4-ą parą prasideda suirusių audinių rezorbcija (įsiurbimas ir pašalinimas), todėl aplink miokardo zoną dėl neutrofilų infiltracijos susidaro geltona juostelė, kuri 6-8-ą dieną ištisai ar atskiromis salelėmis apima visą infarkto pažeistą plotą.
Po 8–10 dienų miokardo siena būna suplonėjusi (būtent dėl to, kad palaipsniui rezorbuojasi suirusio audinio masė), o po 12-14 dienų aplink gelsvą miokardo infarkto zoną pradeda formuotis rausvai violetinės spalvos jungiamasis granuliacinis audinys.
3–6 savaitę į miokardo infarkto židinį įauga kraujagyslės ir fibroblastai (jungiamojo audinio ląstelės, gaminančios jungiamojo audinio skaidulas), todėl jau visame miokardo infarkto plote susiformuoja imuninės sistemos ląstelėmis infiltruotas jungiamasis granuliacinis audinys, o nekrozinė masė palaipsniui išnyksta. Formuojasi ne buvęs širdies raumeninis audinys, o jungiamasis, todėl infarkto pažeista širdies raumens dalis jau niekada negalės atlikti savo funkcijos. Toliau jungiamasis audinys bręsta, jame mažėja ląstelių ir kraujagyslių, daugėja kolageno skaidulų, ir po 2–3 mėnesių infarkto zona tampa pilka, drebučių pavidalo mase, kuri palaipsniui balkšvėja, kietėja, kol galiausiai po 3–6 mėn. (priklausomai nuo to, kokį plotą buvo apėmęs infarktas) susidaro tvirtas, į nušlifuotą stiklą panašus poinfarktinis randas. Dažniausiai miokardo infarktas ištinka širdies kairiojo skilvelio priekinę ir užpakalinę sienelę bei tarpskilvelinę pertvarą.
Patologija[redaguoti | redaguoti vikitekstą]
Per autopsiją nustatytas patologoanatominis miokardo infarkto vaizdas priklauso nuo to, kuriuo jo formavimosi etapu mirštama. Kai mirštama per ankstyvąją infarkto stadiją, nekrozė akimi nėra įžiūrima, ir miokardo pažeidimą galima ištirti tik detaliai ištyrus histologiškai. Verta įsidėmėti, kad tipiškų klinikinių miokardo infarkto simptomų pradžia labai dažnai nesutampa su jo morfologinių pakitimų pradžia, dėl to kliniškai paprastai nurodoma trumpesnė infarkto trukmė, negu yra iš tikrųjų. Galima išskirti keturis miokardo infarkto morfologinio formavimosi etapus:
Ankstyvasis miokardo infarktas (lot. infarctus myocardii recentissimus)[redaguoti | redaguoti vikitekstą]
Šiuo atveju, miokardo sritis atrodo nepakitusi arba margoka. Pažeisti kardiomiocitai hiperkontrakciški arba atsipalaidavę, vingiuoti, vyksta koaguliacinė miolizė: suirusios miofibrilės atrodo kaip įvairaus dydžio grumsteliai. Vieni pastoviausių ankstyvojo infarkto požymių yra ryški regioninė hiperemija, smulkiųjų kraujagyslių leukocitozė, paskirų granulocitų emigracija, išryškėjusios putliosios ląstelės, t. y. reaktyvusis uždegimas. Šis etapas trunka maždaug 12 pirmųjų infarkto formavimosi valandų. Ankstyviausioje nekrozės fazėje kardiomiocito branduoliai gerai matomi ir atrodo normalūs arba šiek tiek netaisyklingi, deformuoti – keturkampiški. Vėliau branduolys išsitempia, pailgėja, jame atsiranda lyg griovelis, branduolys tirpsta arba pasidaro piknoziškas, kol galiausiai visai išnyksta. Raumeninės skaidulos suplonėjusios ir vingiuotos.
Susiformavęs miokardo infarktas (lot. infarctus myocardii recens)[redaguoti | redaguoti vikitekstą]
Koaguliacinės miokardo nekrozės židinys yra matomas akimi ir/arba tiriant histologiškai. Šis židinys balkšvas ar gelsvos spalvos su pakraštine hiperemijos zona. Kardiomiocitai be branduolių, sarkoplazma (tai raumenų ląstelių citoplazma, kurioje yra raumens susitraukimo elementų miofibrilių, taip pat mitochondrijų, branduolių ir mikrosomų) acidofiliška, stromoje gausu emigravusių neutrofilinių granuliocitų. Savaitės pabaigoje dauguma granuliocitų jau yra suirę, atsiranda makrofagų, prasideda nekrozinių masių rezorbcija ir gijimas. Makroskopiškai – per pirmąsias tris dienas pažeistos miokardo sritys pamažu ryškėja kaip blyškūs balsvi židiniai, tarp kurių yra raudonai violetinių hiperemiškų plotelių. Apie ketvirtąją dieną pakraštyje susidaro geltona juostelė ar zona, paviršius pradeda įdubti. Tai rodo, kad audinys infiltruojasi granulocitais, suimamos iš nekroziško audinio atsipalaidavusios riebiosios medžiagos, audinys minkštėja (miomalacija). 6–8-ąją dieną geltonoji zona ištisai ar dėmėmis apima visą infarkto plotą – ištisinė koaguliacinė nekrozė, 8–10-ąją dieną infarkto zonos raumuo dėl rezorbavusių nekrozinių masių šiek tiek suplonėja. Infarkto paviršius yra geltonos spalvos, židinio(-ių) pakraščiuose susidaro truputį įdubusi rausvai violetinės spalvos besiformuojančio granuliacinio audinio juosta.
Gyjantis (pradėjęs organizuotis) miokardo infarktas (lot. infarctus myocardii in reparatione, seu organisatione)[redaguoti | redaguoti vikitekstą]
2–4-ąją savaitę išryškėja naujai susiformavęs, ląstelingas, su gausiomis kraujagyslėmis, infiltruotas imuninės sistemos ląstelėmis jungiamasis, arba granuliacinis, audinys, kuris išplinta po visą infarkto plotą. Toliau jungiamasis audinys pamažu bręsta; mažėja ląstelių ir kraujagyslių, daugėja kolageno skaidulų. Makroskopiškai – pakraštyje pradeda ryškėti pilkesnė bręstančio skaidulinio jungiamojo audinio zona. Vėliau, po 2–3 mėn., infarktas atrodo kaip pilkas, drebučių pavidalo židinys, kuris pamažu balkšvėja ir kietėja, kol galiausiai po 3–4–6 mėn. (priklauso nuo nekrozės apimties) susidaro balkšvas, tvirtos konsistencijos poinfarktinis randas.
Progresuojantis (recidyvuojantis) miokardo infarktas (lot. infarctus myocardii progrediens, seu recidyvans)[redaguoti | redaguoti vikitekstą]
Aplink gyjantį infarktą susidaro naujų, dažnai tik mikroskopiškai nustatomų miokardo nekrozės plotų. Dažniausiai tai atsitinka didėjant trombui. Matyti besiorganizuojanti prie arterijos sienos esanti trombo dalis, o virš jos yra naujai susidariusių trombinių masių. Dėl to jau sveikstantis ligonis gali staiga mirti. Dažniausiai jis gali mirti 2-3-ią savaitę nuo pirmųjų infarkto klinikinių simptomų pradžios.
Priežastys[redaguoti | redaguoti vikitekstą]
Miokardo infarktas gali ištikti, kai po fizinio krūvio arba nervinės įtampos širdies raumeniui netikėtai prireikia daug deguonies (koronarų nepakankamumas dėl padidėjusio deguonies poreikio).
Miokardo infarktą skatina ir vadinamieji rizikos veiksniai:
- rūkymas;
- padidėjęs arterinis kraujospūdis;
- cukrinis diabetas;
- per didelis cholesterolio kiekis kraujyje (dislipidemija);
- padidėjęs kraujo krešumas;
- nuolatinė emocinė įtampa;
- dažnas fizinis pervargimas;
- mažas fizinis aktyvumas;
- nutukimas;
- polinkis sirgti širdies ir kraujagyslių sistemos ligomis tarp šeimos narių.
- statistika rodo, kad vyrai miokardo infarktu serga dažniau.
Kai kurie šių veiksnių skatina kraujagyslių spazmą, didina jų tonusą, blogina širdies raumens mitybą, trikdo riebalų ir kitų medžiagų apykaitą.
Kartais staigus miokardo infarktas ištinka sportininkus žaidimo aikštelėje ar per intensyvias treniruotes – to priežastis dėl didelio fizinio krūvio paburkęs širdies kraujagyslių (koronarų) endotelis. Dėl šio paburkimo susiaurėja ar net užanka koronarų spindis, širdies raumuo neaprūpinamas deguonimi ir svarbiausiomis energinėmis medžiagomis (gliukoze, riebalų rūgštimis), sutrinka širdies raumens ląstelių metabolizmas, ir ištinka miokardo infarktas.
Lietuvoje miokardo infarktu kasmet suserga apie 7000 žmonių.
Simptomai[redaguoti | redaguoti vikitekstą]
Keletą dienų ar savaičių prieš ištinkant miokardo infarktui, pablogėja savijauta, atsiranda krūtinės anginai būdingas skausmas. Anksčiau buvę krūtinės anginos (stenokardijos) priepuoliai pradeda ištikti ir ilsintis, padažnėja, o pats priepuolis trunka ilgiau.
Ištikus miokardo infarktui, pirmiausia kyla labai stiprus skausmas (spaudžia, gniaužia, rečiau – maudžia) už krūtinkaulio arba apie širdį. Dažniausiai skausmas plinta į kairę ranką, petį, kaklą ir apatinį žandikaulį, kartais dantį, rečiau – į dešinę ranką ar pilvo apačią. Kartais skauda ir kitas kūno vietas – krūtinės ląstos dešinę pusę, nugarą po mentėmis, ties stuburu. Tirpsta kairiosios arba abiejų rankų pirštai.
Skausmas trunka ilgiau kaip pusvalandį, nemalšta nei nuo nitroglicerino, nei nuo kitokių kraujagysles plečiančių vaistų arba, trumpam aprimęs, vėl atsinaujina. Ligonį apima nerimas, mirties baimė, pykina, kartais ligonis vemia (būna panašu, kad sutriko virškinimas).
Jei ima trikti širdies veikla, sumažėja arterinis kraujospūdis, išpila šaltas prakaitas, sutrinka širdies ritmas. Atsiradus ūminiam širdies nepakankamumui, ligonis ima dusti, prasidėjus galvos smegenų kraujotakos nepakankamumui, svaigsta galva, pritemsta sąmonė.
Kartais miokardo infarkto ištiktas ligonis junta tik nedidelį savijautos pablogėjimą, tai dažniau pasitaiko vyresnio amžiaus žmonėms, ypač moterims. Tokiu atveju persirgto miokardo infarkto pėdsakai vėliau pastebimi atsitiktinai.
Pirmoji pagalba[redaguoti | redaguoti vikitekstą]
Įtarus miokardo infarktą, reikia kuo skubiau kviesti greitąją medicinos pagalbą. Lietuvoje, taip pat galima skambinti pagalbos telefono nr. 112. Kol atvyks gydytojas, stengtis ligoniui suteikti visišką ramybę ir jį paguldyti, duoti nitroglicerino (0,5 mg tabletė dedama po liežuviu kas 5 minutes, bet iš viso galima sunaudoti ne daugiau kaip 3 tabletes, t. y. neviršyti 1,5 mg dozės), aspirino (160–325 mg) arba metamizolio (analgino 250–750 mg). Greitoji medicinos pagalba miokardo infarkto ištiktą žmogų nedelsiant gabena į ligoninę ir guldo į reanimacijos arba intensyviosios terapijos skyrių ar palatą.
Miokardo infarkto komplikacijos[redaguoti | redaguoti vikitekstą]
Miokardo infarkto komplikacijų gali kilti tiek ūminiu, tiek gijimo periodu.
- Staigi mirtis;
- Aritmijos. Prieširdinė ar skilvelinė ekstrasistolija, skilvelinė paroksizminė tachikardija, virpamosios aritmijos (skilvelių virpėjimas, prieširdžių virpėjimas). Skilvelių virpėjimas yra itin pavojinga komplikacija, kuri gali baigtis širdies sustojimu. Jei ištinka skilvelių virpėjimas, nedelsiant atliekama elektrinė širdies defibriliacija, taikomos kitos reanimacinės priemonės.
- Širdies laidumo sutrikimai. Sinoatrialinė blokada, atrioventrikulinė blokada, Hiso pluošto kojyčių blokada;
- Ūminis širdies nepakankamumas (dažniausiai kairiojo skilvelio);
- Plaučių edema. Tai skysčio kaupimasis plaučių alveolėse;
- Kardiogeninis šokas;
- Sinkopė (apalpimas). Ji ištinka dėl širdies ritmo sutrikimų, dėl stipraus skausmo sumažėjus periferinių kraujagyslių tonusui, staigiai sumažėjus arteriniam kraujo spaudimui. Sinkopės priežastis – smegenų hipoksija (deguonies stoka smegenyse);
- Ūminė šlapimo pūslės atonija. Jai būdingas sutrikęs šlapinimasis;
- Virškinamojo trakto pažeidimai. Pirmosiomis dienomis dėl streso išsiskiria daug gliukokortikoidų, kurie gali sukelti skrandžio ar dvylikapirštės žarnos opas. Šios gali pradėti kraujuoti, dėl to vemiama „kavos tirščiais“ ir/arba tuštinamasi tamsiomis, krešulingomis išmatomis (melena). Itin retai gali plyšti skrandis ar žarna ir prasidėti itin pavojingas ir dažnai mirtinas pilvaplėvės uždegimas (peritonitas);
- Širdies plyšimas. Gali plyšti tarpskilvelinė pertvara, kairiojo arba dešiniojo skilvelio sienelė, speniniai raumenys;
- Skilvelio aneurizma;
- Tromboembolijos;
- Dreslerio (Trijų P) sindromas. Tai vėlyvoji miokardo infarkto komplikacija, kuri pasireiškia apie 5 % ligonių. Po kelių mėnesių dėl autoimuninių reakcijų išsivysto pleuritas (pleuros uždegimas), perikarditas (širdiplėvės uždegimas) ir pneumonija (plaučių uždegimas). Jie gali pasireikšti visi kartu arba kuris nors vienas iš jų;
- Perikarditas.
Tyrimai ir diagnostika[redaguoti | redaguoti vikitekstą]
Instrumentiniai tyrimai:
- Elektrokardiografija (EKG). Priklausomai nuo miokardo infarkto tipo, gali būti nustatoma T bangos inversija, ST segmento pakilimas, ST segmento depresija, Hiso pluošto kojyčių blokada. Dažnai EKG pakitimai būna nespecifiniai. Be to, retais atvejais EKG pokyčių gali ir nebūti, bet tai dar neleidžia atmesti miokardo infarkto diagnozės;
- Krūtinės ląstos rentgenograma. Nustatomi stazės požymiai, kardiomegalija. Gydytojas rentgenologas pagal rentgenokimografinius dantelius gali nustatyti skilvelio sienos diskineziją ar hipokineziją (išnykusį ar sumažėjusį judrumą), skilvelio aneurizmą;
- Dvimatė echokardiografija (2D kardioechoskopija). Nustatoma kairiojo skilvelio kontrakcinė funkcija (gebėjimas susitraukti), išmetimo frakcija, segmentinė akinezė (nejudrumas), hipokinezė (sumažėjęs judrumas), kartais hiperkinezė (padidėjęs judrumas), skystis perikarde;
- Doplerinė echokardiografija. Nustatoma bei įvertinama (jei yra) plautinio kamieno hipertenzija, vožtuvų nesandarumas;
- Stemplinė echokardiografija. Leidžia nustatyti (jei yra) aortos disekaciją, plaučių arterijos emboliją, trombus prieširdžių ausytėse, pasieninius trombus, tiksliau įvertinti vožtuvų nesandarumą, raumens judrumo bei širdies formos, dydžio (geometrijos) pasikeitimus;
- Radioizotopinis tyrimas (naudojant radioaktyviuosius technecio bei talio izotopus);
- Kompiuterinė tomografija, kartais daroma ir kontrastinė kompiuterinė tomografija;
- Branduolių magnetinio rezonanso tomografija;
- Pozitronų emisijos tomografija;
- Širdies kraujagyslių zondavimas koronarografija;
Dažniausiai atliekama elektrokardiografinis, kardioechoskopinis (2D, doplerinis, perstemplinis) bei koronarografinis tyrimai. Kiti – paprastai atliekami, įtariant su miokardo infarktu susijusias patologijas arba tiriant miokardo infarkto komplikacijas.
Laboratoriniai tyrimai:
Biocheminiai kraujo tyrimai:
- Nustatoma kreatinkinazės MB koncentracija (norma iki 4,5 μg/l). Jos koncentracija pradeda didėti po 4–6 val. nuo miokardo infarkto pradžios, o piką pasiekia po 10–22 valandų, koncentracija susinormuoja po 3–5 parų;
- Nustatoma troponino I koncentracija (norma iki 0,5 μg/l). Jo koncentracija pradeda didėti po 2–4 val. nuo miokardo infarkto pradžios, o piką pasiekia po 12–16 valandų. Troponinas I yra specifiškesnis žymuo nei kreatinkinazė MB. Kartais kartu nustatoma ir troponino T koncentracija (norma iki 0,1 μg/l);
- Nustatoma mioglobino koncentracija (norma iki 85 μg/l). Šis rodiklis nėra specifinis ir gali būti susijęs su raumenų ligomis bei intramuskulinėmis injekcijomis (vaistų leidimu į raumenis);
- Nustatomas protrombino laikas (norma 10–15 sekundžių) bei parcialinis aktyvuoto tromboplastino laikas (norma 25–40 sekundžių);
- Nustatoma elektrolitų koncentracija.
Klinikiniai kraujo tyrimai (eritrocitų nusėdimo greitis ENG, kraujo forminių kūnelių kiekis, hemoglobinas, C reaktyvusis baltymas).
Klinikiniai šlapimo tyrimai (baltymo, kraujo forminių kūnelių kiekis, pH, santykinis tankis, tiesioginis bilirubinas (jei dėl dešiniojo ar abipusio širdies nepakankamumo atsiranda kepenų funkcijos sutrikimai), kreatinino klirensas (jei reikia įvertinti inkstų filtruojamosios funkcijos laipsnį, kas itin svarbu skiriant vaistus).
Gydymas[redaguoti | redaguoti vikitekstą]
Ligoninėje specialiais prietaisais nuolat stebima paciento širdies veikla. Yra trys pagrindiniai būdai atstatyti kraujotaką užsikimšusioje kraujagyslėje:
- krešulio ištirpdymas vaistais (trombolizė),
- širdies kraujagyslių išplėtimas specialiu zondu su balionėliu su arba be stento implantavimo (širdies kraujagyslių zondavimas ir angioplastika/stentavimas),
- širdies kraujagyslių operacija.
Gydymas vaistais[redaguoti | redaguoti vikitekstą]
Tromboliziniai vaistai (tirpdantys širdies vainikinėse arterijose susidariusius kraujo krešulius) skiriami per pirmąsias 3-4 valandas nuo miokardo infarkto pradžios. Naudojami preparatai streptokinazė, reteplazė, alteplazė, tenekteplazė, anistreplazė. Trombolizinė terapija neleidžiama, jei yra aukštas arterinis kraujo spaudimas (daugiau kaip 180 mm/Hg), vidinis kraujavimas, hemofilija, aortos aneurizma, neseniai persirgtas hemoraginis insultas (kraujo išsiliejimas į smegenis) ar neseniai buvusi smegenų trauma, esantis smegenų navikas, taip pat sergant perikarditu, endokarditu, skrandžio opa, dvylikapirštės žarnos opa, nėščiosioms, taip pat moterims, kurioms tuo metu yra gausios mėnesinės.
Numalšinti skausmui skiriami skausmą malšinantys vaistai (tramadolis, ketorolakas, morfino hidrochloridas, fentanilio citratas). Jei skausmas nebūna itin stiprus, kartais pakanka metamizolio (analgino), ketorolako (ketanovo), ketoprofeno (ketonalio), lornoksikamo. Jokiu būdu negalima skirti morfino hidrochlorido kartu su fentanilio citratu, nes gali ištikti apnėja (kvėpavimo sustojimas). Dažniausiai skiriamas kažkuris vienas narkotinis analgetikas (morfinas, petidinas, fentanilis) kartu su nesteroidiniu vaistu prieš uždegimą (ketorolaku, keoprofenu, lornoksikamu).
Taip pat gali būti skiriamos 0,5 mg nitroglicerino tabletės vartojimui po liežuviu, kas 5 minutes (iki 2 mg nitroglicerino). Taip pat galima lašinti į veną po 10-20 μg/min., reikalui esant, dozę galima didinti iki 200 μg/min. Nitroglicerino infuziją reikia nutraukti, jei sistolinis kraujo spaudimas sumažėja iki 90 mm Hg.
Kiti vaistai:
- Antiagregantai (vaistai, mažinantys trombocitų agregaciją) – klopidogrelis (Plavix), aspirinas, tiklopidinas.
- Trombocitų receptorių 2b3A blokatoriai – integrilinas, agrastatas. Jie neleidžia trombocitams sulipti vienas vienas su kitu, formuotis krešuliui.
- Angiotenziną konvertuojančio fermento inhibitoriai – perindoprilis, ramiprilis, zofenoprilis, spiraprilis, trandolaprilis, moeksiprilis, cilazaprilis, kvinaprilis, lizinoprilis, fosinoprilis ir kt. Šie inhibitoriai turi būti skiriami nuo pirmos miokardo infarkto gydymo dienos, nes labai padidina išgyvenamumą. Gydymas jais tęsiamas mažiausiai 6 savaites.
- β adrenoblokatoriai – metoprololis, atenololis, propanololis, betaksololis, talinololis, esmololis, bisoprololis. Pvz., į veną leidžiama 5 mg metoprololio ar atenololio kas 5 min. (iki 15 mg bendros dozės, kartais galima ir daugiau), po to skiriama per os (geriant) po 25–50 mg metoprololio (50–100 mg atenololio) per parą. β-Adrenoblokatoriai neskirtini, jei yra ūmus širdies nepakankamumas, kardiogeninis šokas, bronchine astma sergantiems ligoniams.
- Kalcio antagonistai – elektrinių kalcio L-kanalų blokatoriai. Pvz., skiriama 20 mg diltiazemo (altiazemo) intraveninė injekcija ne greičiau kaip per 2 minutes. Tačiau kalcio antagonistai nėra pirmo pasirinkimo vaistas, juos tikslinga skirti tik tada, kai ligonis netoleruoja β-adrenoblokatorių.
- Vaistai, gerinantys širdies raumens funkciją – mildronatas, preduktalis.
Esant skilvelinei aritmijai, skiriamas lidokainas (1-2 mg/kg bolusu), amiodaronas 150–300 mg į veną bolusu, vėliau, jei reikia, 360 mg amiodarono per 6 val. (1 mg/min). Taip pat galima skirti prokainamido hidrochlorido 200 mg/min bolusu, tačiau pastarąjį skiriant bolusu, greitai pasiekiama toksinė prokainamido koncentracija, atsiranda ryški hipotenzija (arterinio kraujo spaudimo sumažėjimas). Skubiose situacijose tai gaišina laiką ir riboja šio vaisto vartojimą.
Esant prieširdžių virpėjimui, skiriamas amiodaronas (kordaronas), prokainamido hidrochloridas. Tačiau jei prieširdžių virpėjimas būna kartu su ūmiu širdies nepakankamumu, skiriama intraveninė digitalizacija (leidžiamas vilnotosios rusmenės glikozidas digoksinas).
Esant hipokalemijai (kalio jonų kraujo plazmoje mažiau kaip 3,5 mmol/l), skiriama intraveninė 10 % kalio chlorido (KCl) infuzija (pvz., 30 ml KCl + 500 ml 5 % gliukozės + 10 VV insulino). Kalio chloridas į veną lašinamas lėtai (20–40 mmol/h greičiu), nes greitos jo infuzijos yra skausmingos. Jokiu būdu negalima intraveniškai (į veną) leisti ar lašinti neskiesto 10 % kalio chlorido tirpalo.
Kraujagyslių zondavimas[redaguoti | redaguoti vikitekstą]
Sergant miokardo infarktu, ligoninėse, kuriose yra invazinės radiologijos padalinys, gali būti atliekamas širdies kraujagyslių zondavimas koronarografija ir išplečiamos susiaurėjusios ar užsikimšusios krešuliu širdies arterijų vietos (perkutaninė koronarinė vainikinių arterijų angioplastika) ir į kraujagyslės vidų įmplantuojamas specialus tinklelio pavidalo vamzdelis (stentas). Ją geriausia atlikti per pirmąsias 6-12 pvalandų nuo miokardo infarkto pradžios. Pirmiausiai per šlaunies ar rankos arteriją iki širdies kraujagyslės įvedamas specialus siauras vamzdelis – zondas, per kurį leidžiama specifinė rentgeno spindulius atspindinti medžiaga (kontrastinis tirpalas). Tai leidžia matyti, kurios širdies kraujagyslės užakusios (vainikinių arterijų okliuzija) arba susiaurėjusios. Nustačius pakitimus galima atlikti gydomąją procedūrą – arterijos išplėtimą specialiu balionėliu (angioplastiką) ir/arba stentavimą.
Šuntavimas[redaguoti | redaguoti vikitekstą]
Ypatingais atvejais, kai širdies kraujagyslių pakitimai labai ryškūs, atliekama širdies vainikinių arterijų ir aortos jungčių operacija (šuntavimas), kai aplenkiant susiaurėjimus, išėmus iš kojos veną arba atskyrus krūtinės raumenį iš vidaus maitinančią arteriją ji vienu galiuku prisiuvama prie aortos, o kitu – žemiau vainikinės arterijos susiaurėjimo – taip yra padaromi nauji keliai kraujui tekėti, t. y., sudaromos aortokoronarinės anastomozė.
Miokardo infarktu sergančio paciento režimas[redaguoti | redaguoti vikitekstą]
Nuo pat pirmosios miokardo infarkto dienos ligonis mokomas taisyklingai kvėpuoti. Jam reikia griežtai laikytis gydytojo paskirto režimo. Aprimus stipriam skausmui ir išnykus širdies ritmo sutrikimams, leidžiama sėdėti, dar po savaitės – vaikščioti. Vėliau, atidžiai įvertinant kardiovaskulinės (širdies ir kraujagyslių) sistemos būklę, palengva didinamas fizinis krūvis, gydoma psichoterapijos priemonėmis. Gydymas ligoninėje trunka vidutiniškai tris savaites.
Sveikimo procesas ir galimos komplikacijos[redaguoti | redaguoti vikitekstą]
Ligoniui sveikstant, maždaug po 6–7 savaičių, žuvusio raumens vietoje susidaro jungiamojo audinio randas. Jei surandėja ne visi skilvelio sienelės sluoksniai, randas širdies veiklą sutrikdo nestipriai. Kartais, kai būna platus, transmuralinis miokardo infarktas bei sergant hipertenzija ar nesilaikant tinkamo režimo, pažeista širdies sienelės vieta labai suplonėja, nebepajėgia reikiamai susitraukinėti, ir dėl to atsiranda 1–8 cm skersmens maišo ar cilindro formos širdies aneurizma, kurį plyšta itin retai, tačiau dėl jos greičiau pasireiškia širdies nepakankamumo požymiai, gali susidaryti trombai bei ištikti tromboembolijos (kai susidaręs trombas nukeliauja į kokio nors organo arteriją ir ją užkemša). Itin pavojingos yra plautinio kamieno bei stambiųjų smegenų arterijų embolijos. Kartais aneurizma šalinama chirurgiškai (aneurizmektomija).
MI sirgusio paciento reabilitacija bei ilgalaikis stebėjimas[redaguoti | redaguoti vikitekstą]
Po stacionarinio gydymo (ligoninėje) ligonis siunčiamas į sanatorinio tipo reabilitacijos centrą arba toliau ambulatoriškai gydomas specialiuose poliklinikos kabinetuose. Reabilitacinis gydymas susideda iš šių pagrindinių elementų:
- gydomosios mankštos;
- psichoterapijos priemonių;
- gydymo vaistais.
Gyvenimas po ligos[redaguoti | redaguoti vikitekstą]
Persirgus miokardo infarktu reikia liautis rūkyti, riboti alkoholinių gėrimų vartojimą, negalima persivalgyti. Nutukusiam arba aptukusiam žmogui būtina suliesėti, koreguoti dislipidemiją. Patartina nepervargti, nuolat mankštintis, tinkamai vartoti gydytojo paskirtus vaistus.
Nuorodos[redaguoti | redaguoti vikitekstą]
- Sveikas.lt apie miokardo infarktą pasakoja doc. Pranas Šerpytis
- www.elektrokardiografija.lt apie ūminio miokardo infarkto elektrokardiografinę diagnostiką
- D. Pangonytė, E. Stalioraitytė. Kardialinė patologija. Vilnius, 1997. 143-173p.
